La Reforma a la Salud en Colombia es un tema de gran importancia que ha sido debatido y discutido ampliamente en el gremio los últimos años y ahora con mayor intensidad con el proyecto de reforma que el pasado 13 de febrero fue radicado en el congreso de la república. El sistema de salud en Colombia ha evidenciado una severa crisis que incluye la falta de acceso a servicios de calidad, la escasez de recursos, una infraestructura insuficiente, unos profesionales de la salud sobrexplotados, entre otros elementos que la reforma pretende mejorar. Por la cantidad de intereses afectados con la reforma el debate ha girado, lamentablemente para la democracia, en torno a desinformaciones y cinco grandes mentiras que pretendemos desmentir contrastándolo con cifras y con el proyecto de ley.
1. El sistema actual de salud es eficiente
Desde la presentación de la reforma han aparecido voces en defensa del sistema de salud actual y en especial de las EPS, argumentando que existe amplia cobertura, articulación, libertad de escoger profesionales y acceso de la población de escasos recursos a clínicas con tecnología de punta. Temas que, sin duda no se pueden negar en las zonas económicamente más activas de buena parte de las grandes ciudades; el proyecto del Pacto Histórico ha significado volcar la mirada a las zonas marginales de las grandes ciudades y a las regiones apartadas, urbanas y rurales, en donde la realidad no es igual.
Las cifras del ministerio de Salud (2021) revelan, por ejemplo, que el total de camas de cuidado intensivo por 10.000 habitantes en Bogotá es de 2,5; en el Valle del Cauca es de 2,29 mientras que, muy por el contrario, en Nariño es de 1,20; en Boyacá es de 0,88; en el Chocó 0,40; Arauca 0,30 y en los casos extremos de Guaviare, Vichada, Vaupés Guainía y Amazonas no cuentan con ninguna.
La atención prenatal por parte de un profesional médico a mujeres embarazadas en esas mismas regiones no pasa del 70%: en el Chocó llega al 68,4%, en el Guaviare al 65,8%, Amazonas con el 56,3%, en el Vichada al 48,4%, en el Vaupés al 37,9% y en el Guainía 33,4%.
Otros datos que muestran el diametral contraste, es el del número de Ambulancias por cada 10.000 habitantes; mientras en Bogotá es de 885, en el Valle del Cauca 735 y en Antioquia de 710, muy por el contrario, en Quindío es de 77, Arauca con 55 y Amazonas con 1.
La lista podría continuar explicando el hecho de que en Colombia, por cada 100 niños menores de 5 años, 12,5 presentan desnutrición crónica, siendo esta la peor cifra en el grupo de países de la OCDE según el Índice Nacional de Salud, lo cual ha llevado a que en el año 2021 se observara un total de 306 defunciones debido a Mortalidad por Desnutrición en niños y niñas menores de 5 años. La tasa muestra un incremento progresivo desde el año 2016, pasando de 14,5 defunciones por 1.000 nacidos vivos a 16,0 en 2021 según el DANE, mientras que la Organización Panamericana de la Salud indica que es de 18,1; muy alta con respecto a otros países latinoamericanos como Ecuador que es de 12,4, Brasil con 14,0, México con 13,7; Chile con 6,7 o Cuba con 5,1.
Pero este no es el único indicador que nos pone en último lugar de la OCDE, también somos los últimos en la lista en Mortalidad Infantil, Mortalidad por Dengue, Incidencia en Sífilis Congénita, entre otras además de que algunas regiones del país presentan cifras preocupantes en mortalidad de maternas o mortalidad por cáncer de cuello uterino especialmente en Arauca, Meta, Caquetá y Casanare, departamentos con una amplia ruralidad, por lo que se evidencia un problema de acceso a los servicios o acciones efectivas de promoción y prevención. (INS,2020)
Con sólo estas cifras se demuestra que en las regiones es donde las desigualdades e injusticias sociales se sienten con mayor severidad y ponen en evidencia una gran vulneración del derecho a la salud y la vida; las cifras de salud en esas zonas y regiones cambian por completo al compararlas con las de las ciudades. No puede llamarse a un sistema eficiente cuando a unos les garantiza los servicios y a otros se los niega pues, además, raya con el principio constitucional de igualdad para todos los colombianos, no se puede llamar eficiente a un sistema de Salud que le garantiza la vida a unos y a otros los condena a la muerte.
2. Se va a destruir el sistema y se estatizará
El sistema actual de atención en Salud se basa en redes constituidas por IPS que articulan las EPS. Las IPS son las que hacen la atención a los pacientes y en este sentido, el modelo de atención en red prácticamente se va a mantener creándose las Redes Integrales de Servicios de Salud (Artículo 4) que contemplan las IPS privadas ya que actualmente constituyen más del 70% del sistema y la reforma no supone su eliminación. El Artículo 53 de la reforma bien señala a las IPS como “Instituciones Prestadoras de Servicios de Salud públicas, privadas y mixtas. Sus relaciones serán de cooperación y complementariedad y forman parte integrante del Sistema de Salud” En este sentido, no hay lugar para hablar de una estatización o retornar al modelo del Seguro Social o prohibir que particulares y empresas privadas participen en el sistema como se han dicho de par en par en los medios.
La reforma pretende unificar todas las redes que hoy existen y crear nuevos Centros de Atención Primaria para garantizar el acceso en las regiones bajo un enfoque de atención primaria, que es uno de los 3 pilares fundamentales de la reforma, según el Dr. Sergio Isaza, presidente de la Federación Médica Colombiana. Garantizar el acceso no es destruir el sistema, garantizar el acceso es que todos los habitantes del país puedan gozar de verdad del derecho al aseguramiento universal de salud sin importar su estatus económico, social o ubicación geográfica.
La reforma contempla la construcción de 633 Centros de Atención Primaria, la modernización y mejora de la infraestructura médica, la construcción de nuevos hospitales y clínicas, así como la renovación de los existentes. De allí que el Artículo 32 estipule “un Plan decenal de Equipamiento en Salud que se actualizará entre cada 5 y 10 años, según sea el caso, con criterios de equidad regional, el cual se financiará con los recursos de la Cuenta de Infraestructura y Equipamiento del Fondo Único Público para la Salud.”
Además, la Reforma a la Salud busca mejorar la educación médica y la formación de profesionales de la salud invirtiendo en la formación y actualización del conocimiento del personal sanitario, especialmente en las áreas de medicina y enfermería, así como en la modernización de las escuelas de ciencias de la salud. Esto es importante para asegurar que haya una fuerza laboral capacitada y preparada para atender las necesidades de la población. Son acciones que, lejos de destruir el sistema, lo que hace es fortalecerlo.
3. Las EPS son las que pagan y las van a acabar
Una de las matrices mediáticas sobre este tema, ha sido el de las EPS y su rol, llamándolas “el corazón del sistema” dando alusión a que sin ellas la atención en salud sería una catástrofe e incluso en algunas ocasiones enalteciéndolas en una especie de lugar heroico, en donde incluso han dicho que las EPS son las que ponen el dinero del sistema. Lejos de aquella realidad, las EPS en vez de poner dinero, se lo han robado. En Colombia el dinero de la salud proviene de las contribuciones de los trabajadores, empresarios y el Estado. La Fiscalía General de la Nación ha logrado establecer que para 2022 más de un billón 126.000 millones de pesos ascienden los dineros comprometidos por presuntos hechos de corrupción de las EPS.
Las EPS han sido una verdadera pesadilla para millones de pacientes, más de un millón quinientas mil tutelas exigiendo acceso al servicio y los millones de PQRS (preguntas, quejas y reclamos en salud) lo pueden demostrar. Señalan los opositores a la reforma que esa cantidad de tutelas es una cifra baja comparada con la cantidad de atenciones prestadas, pero no señalan que la gran mayoría de la población no se dispone en tiempos y recursos para interponer tutelas.
La falta de acceso a servicios de calidad ha sido la constante de las EPS, muchos ciudadanos no han tenido acceso a servicios de salud de calidad debido a la falta de infraestructura adecuada instalada por las EPS. Muchas EPS no cuentan con la cantidad suficiente de profesionales de la salud capacitados para brindar servicios de calidad y la mayoría son tercerizados, mal pagados, sobrecargados laboralmente desencadenando que los pacientes no reciban una atención adecuada debido a la falta de tiempo y recursos de los profesionales de la salud.
Uno de los argumentos para defender a las EPS es que gestionan el riesgo y administran eficazmente los recursos, algo nada más lejos de la realidad. La Supersalud informó en 2022 que las EPS le deben $16.6 billones a los hospitales y clínicas del país a pesar de que recaudan mensualmente los dineros por cada uno de sus beneficiarios. Tantas EPS liquidadas son prueba de que esas empresas no gestionan adecuadamente los recursos disponibles, lo que afecta la calidad de los servicios de salud, no brindan información clara y transparente a sus afiliados sobre los servicios que deben prestar y cómo se utilizan y distribuyen de manera desigual los recursos disponibles, lo que, finalmente afecta la calidad de los servicios de salud en diferentes regiones del país, salvando ciertas excepciones.
El derecho a la salud no puede ser una excepción, debe ser una regla general para todos y las EPS, siendo empresas privadas, su ánimo de lucrarse será superior al de garantizar el derecho a la salud para todos. Las EPS en el 2020 tuvieron utilidades por 585.000 millones de pesos; de allí a que la Ministra Carolina Corcho señale que a las EPS “se le está pagando cerca de 5 billones solo para administrar los recursos públicos” y añade que de las 25 EPS que operan en Colombia solo 7 cumplen los mínimos indicadores para manejar los recursos y atender a los pacientes. “Inicialmente eran más de 150 EPS cuando inició la ley 100, se liquidaron más de130 dejando deudas por 27 billones de pesos a clínicas y hospitales y las que están en procesos de liquidación deben 5 billones de pesos.” De allí a que, lejos de ser el corazón del sistema, las EPS se han convertido más bien en un cáncer para los dineros de la nación. Sin embargo, las EPS no podrán desaparecer de un plumazo, de hecho, la reforma las contempla pues el Artículo 54 reza:
“Entidades Promotoras de Salud. Las entidades promotoras de salud que cumplan las disposiciones técnicas que establece esta ley y las normas de inspección, vigilancia y control, podrán ejercer las siguientes actividades entre otras: 1. Crear y administrar Centros de Atención Primaria en Salud de los territorios asignados después de la territorialización dispuesta en esta ley. 2. Administrar los sistemas de referencia y contrarreferencia de las personas vinculadas a sus Centros de Atención Primaria en Salud. 3. Realizar o ejecutar las auditorías contratadas que requiera el Sistema de Salud.”
El gobierno ha reconocido que algunas EPS han logrado el cometido, pero la principal discusión está en si son o no Empresas Privadas las que administren Recursos públicos. La reforma le da cabida a las EPS en el sistema, pero como vemos en el artículo 54, ya no serán las que administren los recursos de la salud, ya no serán sus intermediarios, cumplirán actividades articuladoras e incluso de auditorías, y administrarán los centros de atención que tengan a su cargo.
4. Se entregarán los dineros de la salud a alcaldes y gobernadores
Si ha habido una mentira mayormente extendida sobre esta reforma ha sido esta de que los dineros de la Salud ahora serán fortines de corrupción de alcaldes y gobernadores, connotando con esto que la corrupción sólo existe a nivel municipal o departamental y que todos ellos son malversadores del erario. La reforma a la salud es bien clara: los dineros de la Salud no pasarán a manos de las gobernaciones ni de los alcaldes; la reforma establece que la ADRES será la única institución encargada de manejar y administrar los recursos de la salud, los cuales estarán en el Fondo Único Público de Salud que, según el artículo 21, tendrá inspección, vigilancia y control de la Superintendencia Nacional de Salud y demás autoridades competentes en la vigilancia de los recursos públicos, desmintiendo aquello de que no es claro quién controlará y vigilará los recursos.
Para su funcionamiento y efectividad, la ADRES será descentralizada y se crearán oficinas y fondos territoriales de salud para la gestión de las cuentas y pagos (artículo 22). Estos fondos organizados por las entidades territoriales “se manejarán como una cuenta especial de su presupuesto, separada de las demás rentas de la entidad territorial y con unidad de caja al interior de este, conservando un manejo contable y presupuestal independiente y exclusivo que permita identificar con precisión el origen y destinación de los recursos de cada fuente. En ningún caso los recursos destinados a la salud podrán hacer unidad de caja con las demás rentas de la entidad territorial,” señala el Artículo 57 de la reforma que posteriormente aclara: “Los recursos para pagar los Servicios de salud del Sistema General de Participaciones, se contabilizarán sin situación de fondos y tendrán giro directo por la ADRES a los prestadores de servicios de salud públicos, privados o mixtos.”
Por su parte la reforma creará Consejos Territoriales de Salud (Articulo 13) los cuales tienen como objetivo “desarrollar estrategias para garantizar la aplicación territorial de las políticas públicas de salud” y tendrán una composición similar en sus funciones e integrantes al Consejo Nacional de Salud, es decir representación del gobierno nacional, de los gobiernos locales, de sindicatos de trabajadores, de organizaciones de pacientes, de asociaciones civiles, de la academia, de estudiantes, de agremiaciones médicas y demás establecidas en el artículo 10. Como vemos, por ningún rincón de esta ley se está entregando la administración de los dineros de la salud a gobernadores y alcaldes, lo que se hace es descentralizar los manejos conservando una rectoría nacional para poner fin a un centralismo que impide ver y satisfacer las necesidades de las regiones.
5. No hay presupuesto para la reforma
En las recientes semanas se filtró por la prensa un documento presentado por algunos ministros, con unas cifras que ponían en cuestionamiento el financiamiento de la reforma. Sin embargo, el 27 de febrero el Ministerio de Hacienda y Crédito Público emite un comunicado oficial en donde muestra las cifras de costeo del Proyecto de Reforma a la Salud, las cuales demuestran su viabilidad económica y señala que “fueron concertadas por los Ministerios de Salud y Protección Social y de Hacienda y Crédito Público.”
El Periodista Daniel Coronell en su reporte del 1 de Marzo señala que el lunes 27 de febrero se realizó una reunión en el Ministerio de Salud en donde “la voz principal, además de la Ministra era la del Economista Luis Jorge Garay, quien se había reunido con hacienda y planeación y les había explicado por qué, a su juicio, estaban equivocados los cálculos del documento filtrado a los medios y publicado el domingo anterior, y por qué debían ajustarse de manera que atiendan las variables que no habían sido tenidas en cuenta. Garay es un economista muy reconocido de MIT (Massachusetts Institute of Technology), ha sido investigador de las universidades de Oxford y Cambridge, asesor del BID y del BM; es decir, es una autoridad, una catedral en materia de economía y los funcionarios de hacienda le dieron la razón cuando él les explicó los cálculos”.
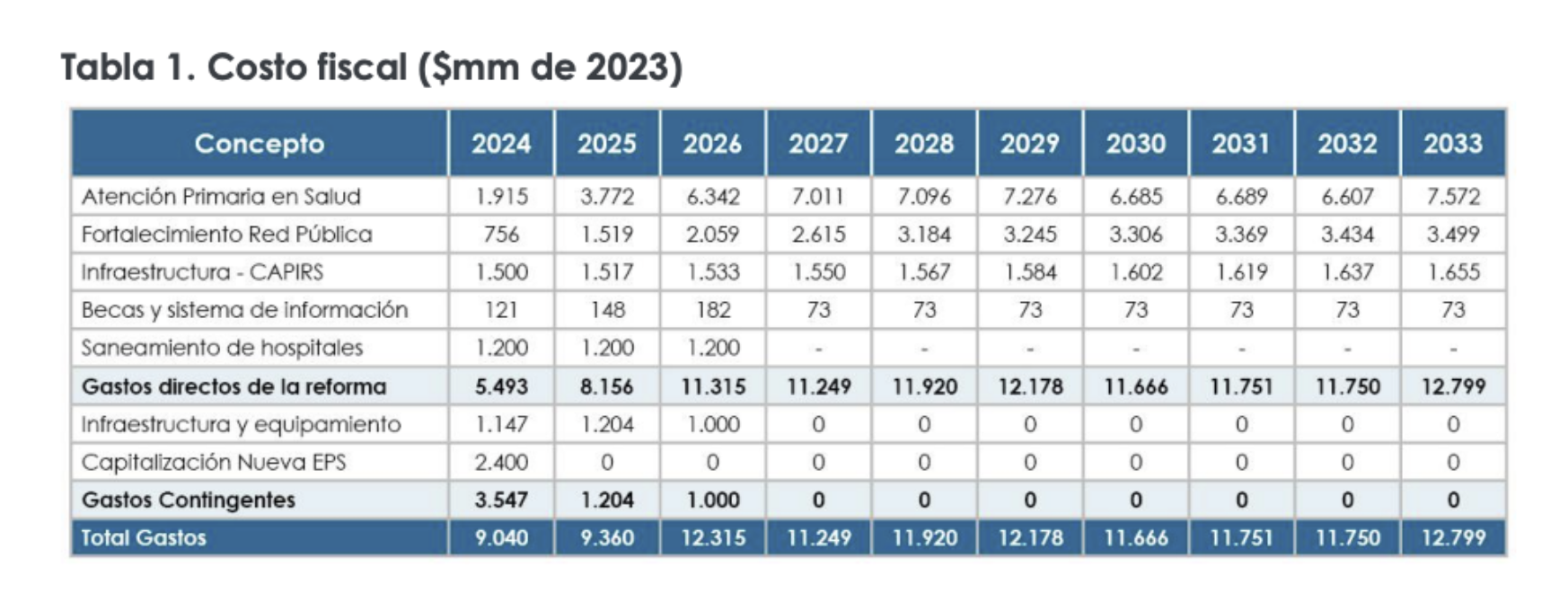
Y es que, si vemos la tabla 1 presentada por el Ministerio de Hacienda, la reforma contempla inicialmente un proceso de 9 años con costos cercanos a los 10.000 millones por año en donde se tendrá el tiempo para la construcción de los centros de atención, el saneamientos de los hospitales, el fortalecimiento de la red pública y el impulsar la formación de especialistas. Como se ha conocido, la reforma no cortará de tajo el modelo de atención actual pues el nuevo modelo irá constituyendo todo lo necesario para su funcionamiento hasta tener la capacidad de asumir la totalidad del sistema, será pues, una transición entre el modelo actual y el nuevo modelo.
De allí la insistencia en que el aseguramiento se mantendrá, pero sin intermediación privada; es que los recursos que mantienen al sistema de la salud ya están, pues una gran parte de ellos provienen de las cotizaciones que mensualmente hacemos al Régimen Contributivo y otra sale del presupuesto general de la nación, del Sistema General de Participaciones y de otras fuentes. La tabla 2 que presenta el Ministerio de Hacienda así lo demuestra:

Es sabido que una misión de alto nivel de la Organización Mundial de la Salud (OMS) y de la Organización Panamericana de Salud (OPS) estuvo el mes pasado conociendo la reforma y asesorando al gobierno sobre su viabilidad técnica y concluyó dándole su respaldo. Muchos países que han hecho reformas con principios similares a la que propone el gobierno hoy en Colombia, han experimentado resultados positivos.
La Reforma, sin duda, es una discusión de gran importancia y por eso mismo debemos participar en discusiones públicas para entender las perspectivas de diferentes grupos de personas, centrándolas en lo que realmente propone la reforma y no alegando sobre mentiras. La discusión es una herramienta valiosa para la democracia pues genera el intercambio de ideas y la aclaración de temas. Pero cuando las discusiones se basan en mentiras en lugar de argumentos, se genera la desinformación y se promueve una polarización política en donde el fanatismo supera las ideas, además de que se invisibilizan los problemas reales y se dificulta el avance hacia soluciones efectivas. Los líderes políticos, si de verdad se sienten servidores, deberían promover discusiones basadas en hechos que puedan ayudar a educar a la sociedad y a aumentar la conciencia sobre temas tan importantes como el de la Salud. Colombia merece un mejor modelo de atención y esta es una oportunidad para emprender ese camino.
Por: Diego Camilo Figueroa
Oficina de Comunicaciones
Federación Médica Colombiana
Referencias
https://www.asivamosensalud.org/sites/default/files/indice_asi_vamos_en_salud_2020_final_vf_1.pdff
https://www.dane.gov.co/files/investigaciones/poblacion/cifras-definitivas-2021.pdf
https://www.youtube.com/watch?v=XGJzdRKG7Og&t=600s&ab_channel=DanielCoronell


Comentarios recientes