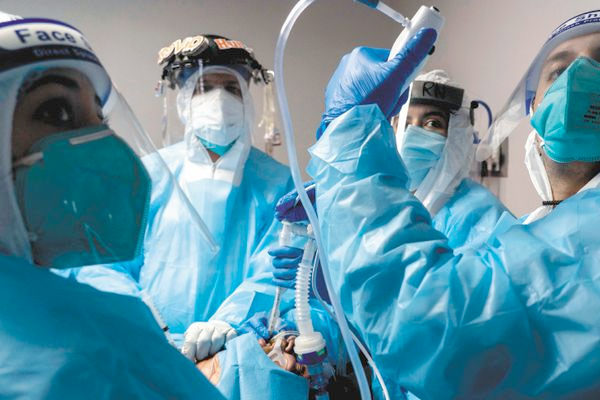
Las películas nos han hecho creer que las maniobras de reanimación salvan muchas vidas. La verdad es que el porcentaje de éxito es bajo, y cuando tienen éxito dejan secuelas. Eduardo Rueda, miembro del Comité de Bioética de la Unesco, habla sobre estos dilemas en medio de la pandemia.
Hay un aspecto de la pandemia que hemos pasado por alto, subestimado, pero debió ser uno de los primeros en deslizarse en las conversaciones familiares y en las reuniones médicas: ¿qué vamos y qué no vamos a aceptar cuando la vida se complique por culpa del nuevo coronavirus? O puesto en términos más concretos: ¿es éticamente obligatorio hacer la reanimación a todo paciente con paro cardiopulmonar en el marco de la pandemia de COVID-19?
Con mas de 32 mil muertes reportadas en Colombia por coronavirus en estos nueve meses, estos dilemas afloran todos los días en las salas de urgencia y las unidades de cuidados intensivos. Eduardo Rueda, miembro del Comité de Bioética de la Unesco y profesor de posgrados en la U. Nacional, junto con un grupo de colegas de otras instituciones académicas, están intentando llamar la atención al respecto. En un artículo titulado “Pautas éticas para la reanimación cardiopulmonar en el contexto de la pandemia de COVID-19 en Colombia”, publicado en la revista Biomédica, plantean algunos criterios para guiar a pacientes, familiares y médicos en una conversación nada fácil.
¿Qué motivó esta reflexión tan espinosa, pero necesaria?
Surgió luego de hacer un trabajo en el que queríamos establecer los criterios de protocolo para tomar decisiones en el caso de que las camas de cuidados intensivos no alcanzaran por la pandemia. En ese contexto nos encontramos con una serie de trabajos que efectivamente mencionaban la circunstancia de que la reanimación cardiopulmonar aumentaba en el marco de la pandemia. Por otro lado, había un miembro del equipo que es anestesiólogo y está muy cercano a estas situaciones, y veíamos la necesidad de abordar el tema porque observábamos un poco perdida a la comunidad médica sobre cómo tomar estas decisiones.
Hay un dato contundente que ustedes rescatan en su artículo y cambia la perspectiva del problema: en los casos de paro cardiopulmonar dentro de los hospitales la tasa general de éxito, definida como la supervivencia de los pacientes al salir del hospital, oscila entre el 6,5 % (en los casos de paro cardíaco no presenciado) y el 24 % (en el paro presenciado). ¿Cómo conciliar esto con la idea de que salvar todas las vidas posibles es lo ideal?
Es importante que los pacientes tengan esa información para que tomen decisiones. Muchas veces la gente se entera de esto por películas. Si fuera por estas la tasa de éxito de la reanimación sería cercana al 70 % o más. Es lo que vemos en series como Doctor House o Grey’s Anatomy, donde la gente sale perfecta caminando. Eso dista mucho de la realidad. Según la Sociedad Americana del Corazón, la tasa de éxito es del 6,5 % en paro no presenciado, es decir, que no sucede en el hospital. Además, dentro de los que salen, solo del 1 al 3 % salen sin secuelas neurológicas. En los casos de infarto presenciado, la tasa de respuestas puede llegar al 24 % y aumentan las posibilidades de recuperación adecuada. Hay que recordar que el cerebro con más de tres segundos sin oxígeno ya puede tener daño leve, moderado o grave.
¿Cuándo sí y cuándo no realizar una reanimación cardiopulmonar?
El ideal es que los hospitales tengan lo que se llama equipos de respuesta rápida o de código azul. Esa recomendación internacional no siempre se puede cumplir, porque requiere ciertas capacidades. Existen unas circunstancias en las que resulta inconveniente practicar la reanimación.
La primera es cuando no está garantizada la cadena de supervivencia. Si le haces reanimación a un paciente tienes que garantizar que luego tenga acceso a cuidados intensivos, de lo contrario la eficacia en el corto plazo es baja, pues el paciente va a volver a circunstancia de paro cardiorrespiratorio. En una pandemia se complica todo por la sobredemanda de cuidados intensivos. Un segundo criterio es que el paciente haya dicho que no acepta esas intervenciones. El tercer caso es en el que no exista protección adecuada para el equipo médico. Al hacer estas maniobras de compresión torácica aumenta mucho el riesgo de contagio de coronavirus para los médicos. En Colombia el material de protección para los médicos ha sido precario. Por último, la idea es no hacer procedimientos en pacientes en que sea fútil y en cambio lo maltratan. Cuando los pacientes están en un proceso de terminalidad, y esto se puede medir con ciertas escalas médicas, lo único que se logra es alargar unos días el sufrimiento. Esto es común en pacientes muy adultos, por encima de 85 años.
¿Cree que los médicos que detonan este encarnizamiento médico lo hacen por no tener conciencia del problema o porque así las instituciones facturan más dinero?
Podría pensar en esa explicación, pero es poco común. Lo común es que los médicos desconocen el procedimiento para evitarlo. Casi desde el primer semestre de medicina, en primeros auxilios, hay una compulsión por salvar vidas, por hacer hasta lo último que puedan, aunque incurran en prácticas de encarnizamiento. Otra razón muy importante es la amenaza de demandas jurídicas que los médicos quieren evitar. Eso se llama medicina defensiva: hago todo lo que pueda hacer para evitarme un problema jurídico por negligencia.¿Qué tan claras cree que son las autoridades de salud en Colombia frente a estos dilemas? ¿Se podrían trazar directrices más claras?
Creemos que es fundamental que desde el Ministerio de Salud se generen guías que faciliten la adopción de buenas prácticas en hospitales. El Ministerio hizo un esfuerzo de generar alguna orientación si existía sobredemanda de camas de cuidados intensivos durante la pandemia, pero eso no llegó muy lejos. Esto requiere un proceso y diálogos públicos con diferentes grupos, sociedades médicas y asociaciones de pacientes. Una lección es que nos faltan guías para responder a situaciones de emergencia.
¿Cuál población cree que es más reacia a abordar estas preguntas: profesionales de salud, pacientes o familiares?
Pienso que para los familiares es muy difícil aceptar estas decisiones. En el caso de reanimación cardiopulmonar, si los pacientes están en alguna de las circunstancias de las que hablamos, en principio el equipo médico debería adoptar una labor educativa y de diálogo con los familiares. Pero hay un problema muy grande de comunicación y los médicos actúan muchas veces guiados por miedo al riesgo jurídico. Esto significa que habría que mejorar la comunicación entre personal médico y familiares, mejorar condiciones de información en el propio gremio médico, tener pautas que permitan adoptar mejores prácticas.
Por: Pablo Correa
TOMADE DE: Elespectador.com

Comentarios recientes